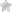Щитовидная железа – это важный орган эндокринной системы, вырабатывающий гормоны, которые регулируют множество процессов в организме, обеспечивающие его нормальную жизнедеятельность.
Щитовидная железа (“щитовидка”)
Щитовидная железа (в народе её также называют «щитовидка») находится в передней части шеи, чуть ниже щитовидного хряща. (У мужчин щитовидный хрящ выступает вперед, образуя кадык – «адамово яблоко». Щитовидная железа расположена сразу под кадыком).
Она состоит из двух долей, связанных перешейком, и похожа на бабочку, прикрывающую своими крыльями-щитами трахею. У здорового человека щитовидная железа весит от 20 до 60 граммов. В период полового созревания железа увеличивается, а у пожилых людей – уменьшается.
Также она увеличивается в период беременности, возвращаясь к нормальным размерам в течение 6-12 месяцев после родов.
Щитовидная железа вырабатывает два йодосодержащих гормона – трийодтиронин (Т3) и тироксин (Т4), а также кальцитонин – гормон, участвующий в регулировании обмена кальция в организме.
Т3 и Т4 (их называют тиреоидными гормонами) регулируют основные обменные процессы в тканях и органах, в том числе усвоение кислорода (Т3), синтез белков (Т4). Также тиреоидные гормоны отвечают за производство энергии и поддержание постоянной температуры тела.
Они воздействуют на сердечно-сосудистую и нервную системы организма.
Таким образом, значение щитовидной железы трудно переоценить, а профилактика её заболеваний должна считаться одним из главных условий сохранения нашего здоровья.
Причины заболеваний щитовидной железы
Заболевания щитовидной железы часто возникают после перенесенных инфекционных заболеваний, вирусных инфекций – ОРВИ, гриппа, а также хронических инфекционных процессов в ЛОР-органах (ухо, горло, нос). Поэтому для профилактики заболеваний щитовидной железы необходимо повышать иммунитет организма.
В этом могут помочь простейшие правила, образующие то, что называется здоровым образом жизни: следует нормализовать питание, быть физически активным, регулярно гулять на свежем воздухе, соблюдать режим дня. Необходимо следить за здоровьем полости рта и носа, оперативно реагируя на возникновение очагов инфекции.
Еще один фактор, увеличивающий риск заболеваний щитовидной железы, это – стрессы. Следует по возможности снижать нервное напряжение, гасить негативные эмоции, не допускать психического утомления и нарушений сна. Всё это создаёт благоприятную почву для развития заболеваний.
Поскольку для выработки тиреоидных гормонов необходим йод, достаточное содержание йода в пище также является важным условием нормальной жизнедеятельности щитовидки. Нарушения возникают не только при дефиците йода, но и при его избытке, однако для нашей страны характерен именно дефицит (йода мало в нашей воде и почве).
Высоким содержанием йода отличаются морепродукты (морская рыба, моллюски, морская капуста) и некоторые фрукты (хурма, фейхоа, киви), а также грецкие орехи, черноплодная рябина, – всё это, как правило, составляет не очень большую долю нашего рациона.
Если получаемого йода не хватает, необходимо специально позаботиться, чтобы повысить его количество в пище, – например, употреблять йодированную соль.
Симптомы заболеваний щитовидной железы
Заболевания щитовидной железы можно разделить на следующие группы:
- проявляющиеся через снижение функции щитовидной железы (гормонов вырабатывается меньше нормы). Такое состояние называется гипотиреоз или гипофункция;
- проявляющиеся через повышение функции (гормонов вырабатывается больше нормы). Подобное состояние называется тиреотоксикоз;
- протекающие без изменения функции. Это – образование узлов в ткани железы, зоб (разрастание её лимфоидной ткани), рак щитовидной железы.
Симптомы гипотиреоза – снижения функции щитовидной железы
Основные возможные проявления гипотиреоза следующие:
- общая вялость, сонливость, заторможенность движений;
- отечность лица, прежде всего век. Глаза выглядят так, как будто они полузакрыты;
- сиплый голос, замедленная речь;
- снижение работоспособности;
- ухудшение памяти;
- прибавка в весе, ожирение;
- зябкость (плохая переносимость холода);
- тусклость и ломкость волос;
- сухость и шелушение кожи;
- покалывание и боль в кистях рук;
- несколько замедленный пульс;
- у женщин – нарушение менструального цикла.
На ранней стадии симптомом гипотиреоза является депрессия.
Симптомы тиреотоксикоза – повышенной функции щитовидной железы
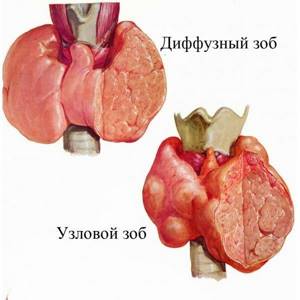
При повышенной функции щитовидной железы в организме ускоряется обмен веществ. Сама железа увеличивается в размерах – возникает зоб (в возрасте от 20 до 40 лет типичен диффузный токсический зоб, другие названия – Базедова болезнь, болезнь Грейвса; после 40 лет – токсический многоузловой зоб).
Проявления гиперфункции:
- сильное сердцебиение, иногда аритмия;
- похудание на фоне повышенного аппетита;
- повышенная раздражительность;
- высокая утомляемость. Чувство усталости даже утром, после сна;
- нарушения сна;
- потливость, постоянное ощущение жара, повышенная температура;
- мелкое дрожание рук;
- частый стул, иногда поносы;
- выпученность глазных яблок, более часто – отеки вокруг глаз, мешки под глазами. В некоторых случаях происходит ухудшение зрения, может возникать двоение в глазах;
- снижение полового влечения, бесплодие. У женщин возможны нарушения менструального цикла, у мужчин – увеличение грудных желез.
При развитии зоба или образований в щитовидной железе также могут быть боль или дискомфорт в горле. Дискомфорт может описываться как ощущение наполненности горла (“кома в горле”). Глотание и дыхание могут быть затруднены.
Методы диагностики заболеваний щитовидной железы
При подозрении на нарушения функции щитовидной железы проводится комплекс диагностических процедур, который включает в себя, кроме осмотра врачом-эндокринологом, ряд лабораторных и инструментальных исследований. Конкретный перечень исследований определяет лечащий врач.
Общий анализ крови
Общий анализ крови относится к исследованиям обязательного диагностического минимума, которые назначаются практически при любом заболевании. Общий анализ крови поможет врачу оценить влияние заболевания щитовидной железы на общее состояние организма.
Подробнее о методе диагностики
Общий анализ мочи
Общий анализ мочи, так же как и клинический анализ крови, относится к исследованиям обязательного диагностического минимума.
Подробнее о методе диагностики
Биохимический анализ крови
Анализ крови на гормоны
Анализ крови на гормоны является одним из основных методов диагностики заболеваний щитовидной железы.
Прежде всего, оцениваются такие показатели, как Т4 (тироксин) свободный, антитела к тиреоглобулину (АТ-ТГ), ТТГ (тиреотропный гормон).
Эти три анализа составляют скрининговое исследование, которое выявляет патологию щитовидной железы. Развернутое исследование помимо названных включает в себя и другие показатели.
Подробнее о методе диагностики
Радиотермометрия
Радиотермометрия позволяет обнаружить области с повышенной температурой в щитовидной железе. Более высокие температурные значения указывают на повышенную интенсивность обменных процессов, что характерно для злокачественных новообразований.
Подробнее о методе диагностики
Другие инструментальные исследования
В случае неясной клинической картины могут быть назначены дополнительные исследования щитовидной железы – компьютерная томография (МСКТ), МРТ, сцинтиграфия.
Пункция щитовидной железы
Проводится пункция щитовидной железы, полученный материал исследуется под микроскопом, что позволяет изучить изменения в ткани железы.
Записаться на диагностику
Методы лечения заболеваний щитовидной железы
Важно начать лечение заболеваний щитовидной железы как можно раньше, когда морфологические изменения железы ещё незначительны. Врачебная помощь на этом этапе позволит получить быстрый и ощутимый эффект. Чтобы не упустить развитие заболевания, обращайтесь к врачу при появлении первых тревожных симптомов. Также целесообразно проходить ежегодное профилактическое обследование.
Медикаментозное лечение
Лечение гормональных нарушений в работе щитовидной железы осуществляется с помощью медикаментозной терапии.
Хирургическое лечение
В некоторых случаях показано хирургическое лечение. Проводится тиреоидэктомия (удаление щитовидной железы). Иногда удаляется только доля щитовидной железы (гемитиреоидэктомия).
Удаление щитовидной железы требуется при выявлении новообразований злокачественного характера, большом зобе, нарушающем дыхание и сглатывание, при тиреотоксикозе, не поддающемся консервативному лечению, а также в некоторых других случаях.
Фото и видео галерея
Все заболевания
Случаи из практики
В амбулаторию обратилась 65-летняя пациентка с жалобами на снижение веса (потеря веса составила 9 кг за 3 месяца), учащенное сердцебиение и одышку при физической нагрузке…
Читать полностью
29. Щитовидная железа
Гистологический препарат №29 Щитовидная железа. Увеличение малое и большое.
Окраска гематоксилином и эозином. При малом увеличении найти:
- капсулу щитовидной железы,
- соединительнотканные перегородки,
- дольки и в них:
- фолликулы,
- интерфолликулярные островки,
- кровеносные сосуды.
При большом увеличении найти:
- фолликул,
- тироциты,
- коллоид,
- клетки интерфолликулярных эпителиальных островков,
- кровеносные капилляры.
- ВИДЕО I
- Ситуационная задача 01-02
Ситуационная задача 01-03
Ситуационная задача 01-09
Ситуационная задача 01-40 (смежная тема) - Дополнительный материал
- Схема. Тироцит и процесс секреции. Учебник, 1989, стр. 45, рис. 181.
- Схема. Соотношение фолликулярных и парафолликулярных клеток в щитовидной железе. Учебник, 1989, стр. 456, рис. 182.
- Схема. Строение околощитовидной железы. Учебник, 1989, стр. 460, рис. 184. (с.547, р.247)
- Электронная микрофотография. Часть клетки фолликула щитовидной железы. Атлас, 1970, стр.237, рис. 328.
- Электронная микрофотография. Клетки околощитовидной железы. Атлас, 1970, стр.242, рис. 337.
В состав эндокринной системы входят высокоспециализированные секреторные органы (органы с чисто эндокринной секрецией) или части органов (в железах со смешанной функцией), а также одиночные эндокринные клетки, рассеянные по различным неэндокринным органам (легкие, почки, пищеварительная трубка). Основу большинства эндокринных желез (как и экзокринных) составляет эпителиальная ткань. Однако ряд органов (гипоталамус, задняя доля гипофиза, эпифиз, мозговое вещество надпочечников, некоторые одиночные эндокринные клетки) являются производными нервной ткани (нейронов или нейроглии).
Все органы эндокринной системы вырабатывают высокоактивные и специализированные по действию вещества — гормоны. Одна и та же железа внутренней секреции может продуцировать неодинаковые по своему действию гормоны. В то же время секреция одних и тех же гормонов может осуществляться разными эндокринными органами.
Морфологическими признаками эндокринных органов являются наличие группы высокоспециализированных секреторных клеток или одной такой клетки, вырабатывающих биологически активные вещества — гормоны, поступающие в кровь и лимфу.
Поэтому в эндокринных органах отсутствуют выводные протоки, и эндокринные клетки окружены густой сетью лимфатических и кровеносных синусоидных капилляров. В эндокринной системе секреторные гормонопродуцирующие клетки могут располагаться в виде групп, тяжей, фолликулов или одиночных эндокриноцитов.
Гормоны по химической природе различны: белковые (СТГ), гликопротеидные (ТТГ), стероидные (коры надпочечников). По действию гормоны делятся на «пусковые» и «гормоны-исполнители». К «пусковым» гормонам относятся нейрогормоны центральных эндокринных органов гипоталамуса и тропные гормоны гипофиза.
«Гормоны-исполнители» периферических эндокринных желез или органов-мишеней в отличие от «пусковых» оказывают непосредственное действие на основные функции организма: адаптацию, обмен веществ, рост, половые функции и др.
Щитовидная железа состоит из двух долей, соединенных между собой частью железы, называемой перешейком. Снаружи железа покрыта соединительнотканной капсулой, от которой отходят тонкие прослойки с сосудами, разделяющие орган на дольки. Основную часть паренхимы дольки составляют ее структурно-функциональные единицы-фолликулы.
Это пузырьки, стенка которых состоит из фолликулярных эндокриноцитов — тироцитов. Тироциты — эпителиальные клетки кубической формы (при нормофункции), секретирующие йодосодержащие гормоны — тироксин и трийодтиронин, влияющие на основной обмен. Фолликулы заполнены коллоидом (вязкая жидкость, содержащая тироглобулины).
Снаружи стенка фолликула тесно связана с сетью кровеносных и лимфатических капилляров.
При гипофункции щитовидной железы тироциты уплощаются, коллоид уплотняется, размер фолликулов увеличивается, и, наоборот, при гиперфункции тироциты принимают призматическую форму, коллоид становится более жидким и содержит многочисленные вакуоли. В секреторном цикле фолликулов различают фазу продукции и фазу выведения гормона.
Для продукции тироксина необходимы йодиды, аминокислоты, в том числе тирозин, углеводные компоненты, вода, поглощаемые тироцитами из крови. В эндоплазматической сети тироцитов образуется полипептидная цепочка тироглобулина, к которой в комплексе Гольджи присоединяются углеводные компоненты. Йодиды крови с помощью пероксидаз тироцитов окисляются в атомарный йод.
На границе тироцитов и полости фолликула происходит включение атомов йода в тирозины полипептидной цепочки тироглобулина. В результате образуются моно- и дийодтирозины, а далее из них — тетрайодтиронин — тироксин и трийодтиронин.
Фаза выведения протекает с реабсорбцией коллоида путем фагоцитоза фрагментов коллоида — тироглобулина псевдопо-диями тироцитов при сильной активации железы. Затем фaroцитированные фрагменты под воздействием лизосомных ферментов подвергаются протеолизу и высвободившиеся из тироглобулина йодтиронины поступают из тироцита в кровеносные капилляры, окружающие фолликул.
Умеренная активность щитовидной железы не сопровождается фагоцитозом коллоида. В этом случае наблюдается протеолиз в полости фолликула и пиноцитоз продуктов протеолиза тироцитом. В соединительнотканной строме между фолликулами имеются небольшие скопления эпителиальных клеток (интерфолликулярные островки), являющиеся источником развития новых фолликулов.
В составе стенки фолликулов или в интерфолликулярных островках располагаются светлые клетки нейтрального происхождения-парафолликулярные эндокриноциты или кальцитониноциты (К-клетки): Эти эндокриноциты имеют в цитоплазме помимо гранул нейраминов (серотонин, норадреналин) специфическую зернистость, связанную с выработкой белковых гормонов-кальцитонина понижающего уровень Са в крови, и соматостатина. Продукция этих гормонов, в отличие от продукции тироксина, не связана с поглощением йода и не зависит от тиротропного гормона гипофиза. Гранулы К-клеток хорошо окрашиваются осмием и серебром.
ТАБЛИЦА. Щитовидная и околощитовидная железы и их гормоны
Таблица «Эндокринные органы и их гормоны» — скачать в формате Microsoft Excel
Паращитовидные железы (околощитовидные железы) — четыре небольших эндокринных железы, расположенные по задней поверхности щитовидной железы, попарно у её верхних и нижних полюсов. Вырабатывают паратиреоидный гормон, или паратгормон. (см.Википедия)
Околощитовидная железа. Паренхима органа представлена тяжами эпителиальных клеток — паратироцитами. Между ними в прослойках соединительной ткани располагаются многочисленные капилляры. Различают главные — светлые с включениями гликогена и тёмные паратироциты, а также оксифильные паратироциты с многочисленными митохондриями.
В главных клетках цитоплазма базофильная, с крупными зернами. Ацидофильные клетки считаются стареющими формами главных. Паратгормон паращитовидной железы и кальцитонин щитовидной железы являются антогонистами, они поддерживают кальциевый гомеостаз в организме.
Выработка паратиpина оказывает гипер-кальциемическое действие и не зависит от гормонов гипофиза.
Методичка МГМСУ в формате PDF — скачать и читать со страницы 54 (Органы эндокринной системы.)
Методичка МГМСУ. Частная гистология.
Читать другие методички
Учебник «Частная гистология» В.Л.Быков страницы с 36 по 54 для самостоятельного изучения
Узловой зоб
В Ильинской больнице ведет прием и оперирует доктор медицинских наук Владимир Ванушко – эксперт в области хирургических вмешательств на щитовидной железе.
Доктор Ванушко – профессор института высшего и дополнительного профессионального образования ФГБУ «НМИЦ Эндокринологии» МЗ РФ, соавтор современных отечественных клинических рекомендаций по диагностике и лечению ряда заболеваний щитовидной железы. Узнать больше.
Узловой зоб – собирательное понятие. Оно объединяет в себе ряд заболеваний, которые проявляются узловыми образованиями в щитовидной железе. Это может быть доброкачественный узел, так называемый коллоидный зоб. Это может быть опухоль щитовидной железы – как доброкачественная, так и злокачественная (рак).
Рак щитовидной железы имеет несколько морфологичеких форм, и лечение разных форм будет друг от друга отличаться. Основная диагностическая задача состоит в том, чтобы определить, что это за узел в щитовидной железе – доброкачественный коллоидный зоб, доброкачественная опухоль или злокачественная опухоль.
Опухоль щитовидной железы надо однозначно оперировать. Коллоидный узел оперируется не во всех случаях – если он никак себя не проявляет, то врач просто наблюдает больного, не предпринимая активных действий. Крайне редко случается так, что узел либо дорастает до размеров, заметных со стороны, либо приводит к компрессии трахеи.
Вероятность таких событий составляет приблизительно 200 к 1.
- Ультразвуковая диагностика
Как правило, узловой зоб проявляется либо припухлостью в передней части шеи, любо появлением какого-либо образования. Но если всем людям сделать УЗИ, то обнаружится, что узлы есть у половины популяции, и подавляющее их число – коллоидные.
Возникает вопрос: патология ли это – или некий вариант нормы? Назвать патологией то, что есть у половины популяции, сложно. Задача врача в этом случае – определить показания к УЗИ.
На следующем этапе, когда с помощью УЗИ узел выявлен, необходимо провести биопсию, которая поможет дифференцировать заболевание и определить, коллоидный это зоб или опухоль.
- Биопсия и цитологический диагноз
Биопсия щитовидной железы проводится обычным шприцем с тонкой иглой. Врач под контролем УЗИ проводит иглу в узел и производит аспирацию – забирает материал и помещает его на предметное стекло, делая мазок.
Мазок определённым образом окрашивается, врач-цитолог исследует препарат под микроскопом и ставит цитологический диагноз. Диагноз формулируется по современной классификации, которая разработана в Национальном Институте Онкологии (США) в городе Бетесда.
Она так и называется – система Bethesda по оценке цитологии щитовидной железы, и имеет 6 основных позиций. Каждая позиция требует определённого клинического действия.
- Bethesda 1 – неинформативная пункция, пункцию надо повторить.
- Bethesda 2 – доброкачественное образование, клиническое действие – наблюдение.
- Bethesda 3, 4, 5 и 6 – подозрение на наличие опухолевого процесса, есть тот или иной риск злокачественности.
- В зависимости от позиции врач выбирает определённую хирургическую тактику и объём операции.
Коллоидный узел, дорастая до определённых размеров, может проявлять себя объективными признаками сдавления трахеи. Причём у женщин к компрессии трахеи может привести один размер узла, а у мужчин – другой. Важен факт наличия компрессии, который легко установить при компьютерной томографии.
Сужение просвета трахеи может привести к тому, что человек рано или поздно будет ощущать проблемы с дыханием. В этом случае показана операция. Консервативных альтернатив мало.
Исключение составляет кистозное образование – в полость кисты может быть введён спирт, чтобы склерозировать и убрать симптом компрессии.
Иногда длительно существующие доброкачественные коллоидные узлы способны функционировать автономно, т.е. вырабатывать гормоны вне зависимости от регуляции работы щитовидной железы со стороны гипофиза. Это может привести к тиреотоксикозу.
В таких случаях применяют лечение радиоактивным йодом. Больному даётся раствор, который содержит изотопы йода-131.
Так как этот узел функционирует, а гормоны щитовидной железы состоят из йода, то радиоактивный йод накапливается в узле, и бета-излучение, которое генерирует изотоп, разрушает узел.
Важно не уничтожить узел полностью, а подавить его функциональную автономию, ликвидировав тиреотоксикоз. Если по каким-то причинам человек отказывается от лечения радиоактивным йодом (радиофобия), то второй вариант – это хирургическое удаление поражённой доли железы.
Цитологический диагноз Bethesda-4 означает фолликулярную опухоль. В этом случае операция является уже не только лечебным мероприятием, но и диагностическим. Только на основании биопсии – врач не может дифференцировать фолликулярную доброкачественную аденому от фолликулярного рака.
Клетки и при аденоме, и при фолликулярном раке, полученные при пункции, выглядят одинаково. Всё зависит от характера их роста. Для рака характерен так называемый инвазивный рост, когда клетки прорастают в капсулу железы, в кровеносные сосуды.
Эту информацию врачи могут получить только при гистологическом исследовании уже удалённого материала.
Вероятность фолликулярного рака в цитологической категории Bethesda-4 составляет порядка 10-15%. Условно говоря, из 10 операций только одна делается по поводу рака.
Во всех остальных случаях это доброкачественные аденомы. Сегодня активно ведутся разработки генетических тестов, которые позволят определять мутации, характерные для рака щитовидной железы.
Это позволит сократить число неоправданных операций.
Цитологический диагноз Bethesda-5 и Bethesda-6 – это подозрение на рак щитовидной железы. В этих случаях хирург делает операцию, определяя её объём по современному протоколу в соответствии с группой риска.
Если опухоль ограничена щитовидной железой, при этом отсутствуют поражённые регионарные лимфоузлы, нет факторов риска в анамнезе (к примеру, облучения в области шеи или отягощенного семейного анамнеза), тогда врач может выполнить органосохраняющую операцию и удалить только поражённую долю щитовидной железы.
Если у пациента есть прорастание опухоли в капсулу, которое врач может предполагать на основании УЗИ, либо видны изменённые лимфоузлы, тогда необходимо удалять всю щитовидную железу и поражённые лимфоузлы. Даже если речь идёт о поражении только одной доли, вся железа удаляется целиком, потому что после операции будет назначена терапия радиоактивным йодом.
Клетки рака щитовидной железы высокодифференцированы и обладают такой же способностью накапливать радиоактивный йод, как и щитовидная железа. Если оставить неизменённую долю и применить радиоактивный йод, то этот изотоп будет накапливаться только в неизменённой доле.
Но смысл терапии в том, чтобы изотоп накапливался в возможных метастазах, которые нельзя определить доступными диагностическими методами.
Многопрофильная Клиника Пирогова. Частный медицинский центр в Санкт-Петербурге на Васильевском острове.
Проблемы с щитовидной железой начинаются с необычных симптомов, которые не всегда связаны с дефицитом йода. Если вам всегда холодно и сонливо, волосы стали выпадать, а характер изменился не в самую лучшую сторону — возможно, стоит проверить щитовидную железу.
Как понять, что с ней не все в порядке? Что делать для профилактики тиреотоксикоза (гипертериоза) и гипотериоза? Опасны ли узлы и токсические зобы? Мы решили узнать ответы на эти вопросы у нашего ведущего эндокринолога Либеранской Натальи Сергеевны!
Дефицит йода действительно характерен для жителей России, особенно это касается маленьких детей, подростков и беременных женщин. Щитовидная железа страдает в первую очередь, а когда это происходит, артериальное давление падает, кожа сохнет, волосы выпадают, человек испытывает сильную слабость и апатию, сонливость и озноб.
Картина следующая — дефицит йода приводит к тому, что тиреоидная пероксидаза выходит из тиреоцита. Организм начинает активно продуцировать антитела, которые атакуют щитовидную железу, и она начинает работать как попало — нарушается синтез важных гормонов: тироксина (Т4) и трийодтиронина (Т3).
Распространенность йододефицитных заболеваний щитовидной железы крайне велика.
По примерным подсчетам ВОЗ, свыше 650 миллионов людей на планете живут с увеличенной щитовидной железой, а 43 млн страдают когнитивными расстройствами из-за нехватки йода.
В профилактических целях имеет смысл покупать в магазинах только йодированную соль и включить морепродукты в дневной рацион. Чего делать точно не стоит, так это пить йод. Его избыток не лучше дефицита.
Проверить, нет ли у вас дефицита йода, можно в домашних условиях — нанесите йод на кожу. Если полоска исчезла ранее чем через 24 часа, то у вас скорее всего не хватает этого микроэлемента.
В клиническом анализе мочи содержание йода должно быть не менее 150 мкг/л. Дозировки определяются индивидуально от 150-1000 мкг считаются безопасными, иногда требуется прием более высоких доз. Йод лучше всего усваивается вместе с селеном. И это далеко не все микроэлементы, которые нужны щитовидке.
2. Микроэлементы для щитовидной железы
Селен
Помогает йоду усваиваться правильно, является отличным антиоксидантом. Рекомендованная суточная норма для взрослого человека — 200-400 мкг селен метионина или хелата. Доказано, что селен снижает уровень антител при аутоиммунном тиреоидите.
Железо
Является основополагающим компонентом. Его дефицит приводит к нарушению работы щитовидной железы и наоборот, нарушение функции ЩЖ, а именно, гипотиреоз, приводит к развитию дефицита железа.
В группе риска — все менструирущие и беременные женщины, вегетарианцы, пациенты с пониженной секрецией соляной кислоты в желудке.
Дефицит железа снижает уровень Т3 на 43% и Т4 на 67% и приводит к самому распространенному заболеванию — гипотериозу. Целевые показатели — 80-100 мкг/л.
Витамин D
D-гормон необходим для иммунной системы и правильной работы вообще всех эндокринных желез. Низкий уровень витамина D в разы повышает риск аутоиммунного тиреоидита. Целевые показатели витамина D — 65-100 нг/мл, но если у вас уже диагностировали АТ, то не менее 100.
Какие еще микроэлементы и витамины важны для щитовидной железы?
Магний, цинк, витамины А, В1, 12, тирозин — их дефицит необходимо восполнить.
Отказаться от этих медикаментов не всегда представляется возможным, но если вы их принимаете, то нужно иметь в виду, что они влияют и на щитовидную железу:
-
Некоторые антиаритмические препараты могут содержать слишком высокие дозы йода, что повышает вероятность гипер- или гипотериоза.
-
Препараты, содержащие литий — чаще всего используются для лечения депрессии и биполярных расстройств. Накапливаются в щитовидной железе и блокируют синтез тиреоидных гормонов.
-
Фторсодержащие препараты — снижают функцию щитовидной железы. К ним относятся некоторые антидепрессанты, антибиотики, статины, противогрибковые и медикаменты для лечения артрита. Избыточное количество фтора мы можем получать и с зубной пастой.
-
Оральные контрацептивы.
-
Препараты для снижения кислотности желудка.
-
Бета-блокаторы — замедляют конверсию Т4 в Т3
-
Ботокс — в меньшей степени, однако не рекомендован при аутоиммунном тиреоидите.
4. Как понять, что с щитовидной железой не все в порядке?
Симптомы заболеваний щитовидной железы, которые должны насторожить:
- Вам всегда холодно, приходится кутаться в свитера, пледы, шерстяные носки, даже при нормальной комнатной температуре.
- Постоянно слегка повышенная или пониженная температура тела.
- Утром тяжело проснуться — нет ощущения отдыха за ночь, лицо отекшее, а голос сиплый. Лучше становится только к вечеру.
- Волосы выпадают, секутся. Ногти ломкие, тонкие. Наружная часть бровей поредела или совсем исчезла. Кожа сухая — косметика не помогает.
- Необъяснимые странности с весом: вы не можете похудеть, прилагая усилия, или наоборот стремительно худеете.
- Мышечная слабость и боль после тренировок, хотя раньше при тех же нагрузках все было в порядке.
- Нарушение менструального цикла, бесплодие, снижение либидо.
- Железодефицитная анемия, высокий холетирин.
- Запоры, проблемы с желчным пузырем, язык увеличен в объеме — с отпечатками зубов.
- Глаза «навыкате».
- Депрессия и апатия.
- Тревожность.
- Всё забываете, сложно сконцентрироваться, «туман в голове».
5. Как проверяем щитовидную железу?
Шаг 1 — делаем температурный тест Измеряйте утром, не вставая с постели, температуру под языком в течение 5 дней. Для женщин измерение лучше проводить в 1 фазе менструального цикла ( с 1 по 5 день). Если средняя базальная температура ниже 36.6 – вероятен гипотиреоз.
- Норма : 36,6-36,7.
- Шаг 2 — сдаем анализы на гормоны щитовидной железы, делаем УЗИ
- Ориентируемся на следующие показатели лабораторных анализов:
- 1) Тиреотропный гормон ( ТТГ) ниже 2 мкМЕ/мл , оптимально 1-1,5,
- 2) свободный Т3, свободный Т4 – ближе к верхней границе нормы.
- 3) Соотношение св. Т3/св. Т4 выше 0,33
- 4) Соотношение свободный Т3 / реверсивный Т3 – выше 6.
- 5) Антитела к ТПО и ТГ – оптимально полное отсутствие антител! Выше перечисленные симптомы могут быть и у тех, кто уже принимает тироксин и имеет нормальный уровень гормонов, это означает, что нарушена конверсия ( переход) Т4 в Т3.
6. Что делать, если на УЗИ обнаружены узлы щитовидной железы?
1. Не паниковать. Хорошо, что вы вообще о них узнали. Большинство узлов не опасны. По статистике, у каждой 2 женщины они есть.
2. Если размер узла превышает 1 см, то нужно сделать пункционную биопсию. Только после лабораторного исследования образца ткани врач сможет определить, состоит ли узел из доброкачественных клеток, или существует онкологический риск. Доброкачественный узел не перерождается в рак.
3. Сдать анализ на гормоны щитовидной железы, чтобы понять, не нарушена ли ее функция. При гиперфункции (гипертериозе) и наличии узлов нужно точно определить источник избытка гормонов, потребуется сцинтиграфия с технецием.
- Хорошо, а что дальше делать с узлами?
- Опасные — удаляем
- Доброкачественные — наблюдаем у врача
7. Гипертериоз (тиреотоксикоз, гиперфункция щитовидной железы)
Вы постоянно чувствуете прилив энергии, не можете привести в порядок мысли, которые постоянно и беспорядочно вертятся у вас в голове? Вы быстро устаете? Плохо засыпаете? Худеете, хотя питаетесь, как обычно? Учащенное сердцебиение даже без физической нагрузки? Так бывает при гипертериозе — щитовидная железа работает как угорелая и производит слишком много тиреоидных гормонов. Тиреотоксикоз наносит удар по всему организму, отравляя его, меняя характер и образ жизни человека. Из активного и жизнерадостного он превращается в несчастного и капризного. В отдаленной перспективе заболевание приводит к образованию опухоли (токсического зоба).
При тиреотоксикозе беспокоят:
- изменения психики: плаксивость, чрезмерная возбудимость, быстрая смена настроения, бессонница.
- повышенная потливость, чувство жара.
- слабость.
- учащенное сердцебиение, ощущение перебоев в сердце, одышка.
- дрожание, которое особенно заметно на пальцах вытянутых рук.
- отечность и появление мешков под глазами, набухание век, невозможность сконцентрировать взгляд на предмете, двоение в глазах.
- снижение веса.
- поносы.
Кроме того, гипертериоз — это наследственное заболевание, которому часто сопутствуют и другие аутоиммунные патологии.
8. Токсический зоб — это опасно?
Нет, но это очень и очень неприятное аутоиммунное заболевание. Переизбыток тиреоидных гормонов отравляет организм, а проблема заключается даже не в щитовидной железе, а в иммунной системе.
Контролировать его и бороться с симптомами очень не просто. Сердцебиение, потеря веса, тремор, выраженная слабость, утомляемость, раздражительность, дискомфорт, жжение, давление в глазах — диагноз можно поставить с порога.
При этом на УЗИ часто выявляют гиперплазию щитовидной железы, диффузные изменение, усиление кровотока. В некоторых случаях опухоль может быть настолько большой, что увидеть ее легко и без УЗИ — она приводит к деформации шеи, мешает глотать и дышать.
Пациенту назначается консервативная медикаментозная терапия (1-1,5 года). Помогает она не всегда — после отмены препаратов только в 30% случаев наступает ремиссия.
Если терапия не помогла, щитовидную железу полностью удаляют. Другой вариант — лечение радиоактивным йодом.
При наличии пограничных опухолей, опасных онкогенных узлов и токсических зобов, которые не поддаются консервативному лечению, операция по удалению щитовидной железы или ее части может быть единственным способом восстановить здоровье и даже сохранить жизнь.
Операции на щитовидной железе у многих до сих пор ассоциируются с рубцом на шее, который приходится скрывать, чтобы никого не пугать и не провоцировать лишние вопросы. Сегодня такие операции выполняются с применением эндовидеохирургической техники:
- без рубцов на передней поверхности шеи;
- с минимальной реабилитацией и госпитализацией
- с высокой точностью, исключая риски традиционного хирургического вмешательства.
Гормонозаместительная терапия, и тем более пожизненная, назначается не всегда!
10. Гипотиреоз
Когда в организме слишком мало Т4, развивается гипотиреоз — противоположность гипертериоза. Обмен веществ замедляется, лишняя жидкость и продукты распада хуже выводятся, человек набирает вес.
Причин для его возникновения много, в том числе и недостаток йода. Еще одна важная и коварная — аутоиммунный тиреоидит: в этом случае иммунитет принимает щитовидную железу за опасное инородное тело и начинает разрушать её.
Клеток становится мало, и уровень тироксина снижается.
Причины гипертериоза (стараемся их избегать):
- 1. Хронический стресс и истощение надпочечников. Высокий кортизол снижает конверсию Т4 в Т3 и приводит к гормональному дисбалансу.
- 2. Дисбиоз кишечника, пищевая непереносимость глютена, лактозы, фруктозы.
- 3. Низкокалорийное питание (ниже 1500 ккал) и голодание.
- 4. Дефицит витаминов и микроэлементов.
- 5. Аутоиммунное воспаление.
- 6. Инсулинорезистентность.
- 7. Доминирование эстрогенов.
- 8. Онкология, травмы с кровотечениями.
Проконсультироваться с эндокринологом
Аденома околощитовидной железы
Аденома околощитовидной железы – доброкачественная опухоль околощитовидной железы, вырабатывающая паратгормон. Околощитовидные железы – это две пары маленьких желёз, которые расположены по бокам от щитовидной железы на шее.
Заболевание проявляется повышенной продукцией паратгормона и различными клиническими проявлениями, к которым чаще всего относятся повышение кальция в крови, остеопороз, мочекаменная болезнь и язвы желудка.
Это называется гиперпаратиреоз.
- Первичный гиперпаратиреоз.
Первичный гиперпаратиреоз обусловлен избыточной секрецией паратгормона и сопровождается выраженной гиперкальциемией.
Первичный гиперпаратиреоз часто протекает бессимптомно и проявляется генерализованным нарушением кальциевого, фосфорного и костного метаболизма. Причиной является аденома околощитовидных желез. У небольшого количества больных встречается первичный рак околощитовидных желез.
Усиление всасывания кальция из пищи и высвобождение кальция из костей приводит к повышению его концентрации в крови. Костная ткань при этом начинает терять свою прочность, развивается остеопороз, исходом которого являются переломы.
Переломы возникают при минимальной нагрузке (прыжках, легком ударе по конечности, неудачном изменении положения тела). Может снижаться рост, вследствие развития компрессионных переломов позвонков, меняется осанка, деформируются конечности. Типично появление мышечной слабости, быстрой утомляемости.
Первичный гиперпаратиреоз приводит к отложению кальция из крови в стенках сосудов и клапанах сердца.
Снижение эластичности сосудов из-за отложения в их стенке кальция приводит к ухудшению сократимости и проводимости сосудов, при этом повышается «верхнее» артериальное давление, и увеличивается разница между «верхним» и «нижним» давлением. Итогом повышения артериального давления и снижения эластичности сосудов является повышение риска возникновения инфарктов и инсультов.
Высокий уровень кальция при аденоме околощитовидной железы ухудшает внимание, снижает интеллектуальные способности пациентов. При высокой концентрации кальция может ухудшаться сознание вплоть до возникновения комы.
Тяжелые формы первичного гиперпаратиреоза приводят к смерти пациента вследствие сосудистых нарушений, комы, переломов.
- Вторичный и третичный гиперпаратиреоз
Особенностью вторичного и третичного гиперпаратиреоза является увеличение сразу всех четырех паращитовидных желез. Обычно одна из паращитовидных желез является более крупной и «обгоняет» остальные в размере, но все же патологический процесс развивается сразу во всех железах – это является главным отличием вторичного и третичного от первичного гиперпаратиреоза.
Вторичный гиперпаратиреоз – синдром повышенной концентрации гормона околощитовидных желез в крови, который развивается при первично здоровых паращитовидных железах вследствие сниженного уровня кальция, вызванного другими заболеваниями. Чаще всего вторичный гиперпаратиреоз развивается у пациентов с хронической почечной недостаточностью («хронической болезнью почек) и нуждающихся в проведении гемодиализа.
Третичный гиперпаратиреоз – это такая форма заболевания, которая сопровождается развитием аденом в ткани околощитовидной железы. Третичный гиперпаратиреоз в настоящее время устанавливается только пациентам после успешной пересадки почек в случае, если у них не возникает нормализации уровня кальция и паратгормона крови.
- Симптомы гиперпаратиреоза.
До 80% больных в начальной стадии болезни предъявляют такие неспецифические жалобы, как: слабость; вялость; боли в костях и суставах; снижение аппетита; тошнота; склонность к запорам. Данные симптомы часто не связаны с первичным гиперпаратиреозом, и не исчезают после радикального хирургического лечения заболевания.
- Диагностика аденомы околощитовидной железы
Специфические лабораторные изменения позволяют диагностировать подавляющее большинство случаев аденом паращитовидных желез.
Характерными лабораторными изменениями являются:
- повышение уровня ионизированного кальция и паратгормона крови;
- снижение уровня фосфора крови (встречается не во всех случаях первичного гиперпаратиреоза);
- повышение уровня кальция в суточной моче.
При выявлении характерных лабораторных признаков уже можно с уверенностью говорить о том, что у пациента имеется аденома околощитовидной железы. В связи с тем, что лечение аденомы – всегда хирургическое, следующим этапом диагностики является установление расположения аденомы. Для выявления расположения аденомы обычно используются два метода: УЗИ паращитовидных желез и сцинтиграфия.
Если оба этих метода дают сходную информацию о расположении аденомы, необходима консультация эндокринного хирурга, для решения вопроса о выполнении операции.
Дополнительными методами исследования являются компьютерная томографию шеи с внутривенным введением контрастного вещества, которая позволяет в большом числе случаев устанавливать расположение аденомы даже при ее атипичном расположении.
- Лечение аденомы околощитовидных желёз.
Лечение аденомы – только хирургическое. Удаление аденомы околощитовидной железы является наиболее эффективным способом устранения гиперпаратиреоза и связанных с ним осложнений. Ни один лекарственный препарат не обеспечивает такой же эффективности, как операция.
В настоящее время наименее травматичным способом лечения аденомы околощитовидной железы является селективная паратиреоидэктомия – удаление только аденомы без осмотра остальных паращитовидных желез.
Эта операция может проводиться даже через кожный разрез длиной 1,5-2 см, в том числе и с использованием видеотехники.
В незапущенных случаях, особенно только при изменениях в костях, операция дает хороший терапевтический эффект. Почечные изменения поддаются лечению труднее и часто к моменту операции оказываются необратимыми. Кроме операции, бывает показана симптоматическая терапия, лечение остеопороза и других проявлений нарушения обмена кальция.
Диагностика и лечение заболеваний околощитовидных желез должно происходить с участием эндокринолога, эндокринного хирурга и онколога в специализированном отделении.