В течение всего периода беременности эмбрион человека претерпевает множественные изменения и, в итоге, от двух слившихся клеток родителей за 9 месяцев становится полноценным представителем человечества. С каждым днем, с каждой неделей организм плода увеличивается в весе и росте.
Процессами формирования и развития плода после зачатия и до рождения занимается наука эмбриология. Акушерский срок беременности начинает отсчет с последней менструации родительницы. Эмбриональный срок считается с момента оплодотворения.
Как происходит развитие эмбриона человека
Эмбрион на 1-2 недели беременности
В первые дни созревает фолликула, из которой появляется яйцеклетка. Она передвигается по маточной трубе, где и встречается со сперматозоидом. Происходит оплодотворение, в котором 23 хромосомы яйцеклетки объединяются с аналогичным количеством в сперматозоиде. От наличия в мужской клетке X или Y хромосомы зависит пол будущего ребенка.
Далее в течении происходит формирование генома зародыша. На 5 день эмбрион готов к передвижению в матку. Бывают случаи, когда после оплодотворения яйцеклетка не успела добраться до матки, тогда происходит внематочная беременность. Добравшись до маточной области, гаструла, которая преобразовалась из бластулы, крепится к стенкам.
На 9 день клетки формируют трёхслойную структуру. В итоге из внешнего слоя будут сформированы нервная система и кожные покровы. Средний слой будет формировать опорно-двигательную систему, мышцы, кровеносные сосуды, внутренние органы и т. д. Внутренний слой создаст полость желудочно-кишечного тракта.
В середине второй недели тест на беременность уже может дать положительный эффект.
Эмбрион на 3 недели беременности
На 3 неделе продолжается деление клеток и врастание в стенку матки. Одновременно с этим запускается формирование пуповины и плаценты, а в амниотической области появляются околоплодные воды. Размер зародыша достигает 4 мм.
Эмбрион на 4 недели беременности (1 месяц)
В этот период сердце уже начинает гонять кровь по телу плода. Начинается создание мозга, спинного и головного, из нервной трубки.
Кроме того, формируется начальная стадия внутренних органов, глаз и конечностей. Питательные вещества изначально потреблялись из желточного мешка, да и будущие половые клетки тоже плавают в желтке.
С конца месяца функции мешочка постепенно ослабляются, и в итоге он пропадает.
Эмбрион. 5 недель с момента оплодотворения
Размер плода составляет до 2.5 мм при весе 0,4 гр. Продолжается развитие нервной системы, появляются отделы для желудка, мозга, лёгких, трахеи. Разрастаются кровеносные системы. У матери при этом появляются сонливость, тошнота, непереносимость запахов – главные признаки токсикоза.
Стремительно развиваются системы организма: совершенствуется нервная трубка, выделяются будущие отделы мозга, легкие, желудок, трахея, разрастаются кровеносные сосуды. В этот момент женщина переносит признаки токсикоза: тошнота, сонливость, непереносимость определенных запахов.
Эмбрион. 6 недель с момента оплодотворения
Эмбрион тут похож на «малька». Его размер – до 6 мм. Мозг разделяется на полушария. В сердце уже есть две камеры. Оно уже гоняет кровь, которая обогащена питательными веществами и кислородом.
Формируются конечности. Формируется выделительная, дыхательная, пищеварительная система. Происходит формирование плаценты, а околоплодные воды находятся вокруг эмбриона. Малыш уже может двигаться в оболочке.
Приобретается пигмент в сетчатке.
Эмбрион на 7 недели беременности
На этом этапе размер эмбриона может достигать 13-15 мм. Появляются промежутки между пальцами, хотя они практически не развиты. Увеличивается в размерах голова.
Его тело все еще имеет дугообразную форму, на тазовой части сохраняется «хвостик». Дыхание и питание малыша производится из крови матери.
Живот у беременной еще не прослеживается, но становятся частыми мочеиспускательные процессы из-за переизбытка жидкости в организме.
Эмбрион 8 недель
Размеры уже составляют порядка двух сантиметров. Лицо уже похоже на человеческое – различимы глаза, уши, губы и нос. Сформированы уже зачатки лёгких, пищеварительная система, сердце, мозг с двумя полушариями. Почти все самое важное сформировано. Кости пока в форме хрящей.
Эмбрион 9 недель
Этот период сопровождается быстрым ростом порядка одного сантиметра за 7 дней. Сердце уже бьется с ритмом 150 ударов. Продолжает формирование костная и мышечная ткани. Печень уже самостоятельно создает клетки крови. Голова относительно тела выглядит непропорционально большой. Черты лица уже различимы. Итоговый размер для начала 3 месяца составляет 30 мм.
Эмбрион 10 недель
В конце 10 недели размеры будут составлять порядка 4 см. веки на глазах закроются, открыть малыш их сможет сам на 7 месяце. Практически готова к работе дыхательная система. Пропадает рудиментарный хвостик, а на его месте формируются ягодицы. Малыш свободно передвигается внутри маточной области.
Скелет и его строение полностью соответствует человеку. Ручки и ножки становятся длиннее до соответствующих пропорций. Но голова будет занимать почти половину длины тела.
Это объясняется активным развитием полушарий головного мозга, растёт мозжечок. Наружные половые органы развиваются уже по половому признаку. Скоро вы узнаете, он или она растёт у вас в животе.
Кровь малыша приобретает свою группу и резус фактор.
Эмбрион 11 – 13 недель
В этот период будущая мама проходит множество различных исследований: ультразвуковой скриннинг, УЗИ на 12 неделе беременности. Скриннинг позволяет выявить различные патологии, неправильное строение тела и органов, хромосомные аномалии и т. д.
Ультразвуковое исследование даст стопроцентный результат в определении пола ребенка. Поджелудочная и печень способны формировать секреции, голова все еще непропорциональна, у ребенка появляется рефлекс сосать палец. Размеры плода достигают 12-15 см, вес – около 50 гр.
Все органы сформированы, появилась устойчивость к негативным факторам. У матери проявляются изжога, запоры и вздутия на смену токсикозу.
Эмбрион 14 недель – 15 недель
Малыш уже полностью питается за счет пуповины и плаценты. Начинают выделяться черты лица, ребенок может изображать эмоции. Вырастают на голове первые волоски, формируются слюнные и потовые железы. Различимы веки и брови. Все до 75 г. У мальчиков происходит формирование предстательной железы, у девочек – яичники перемещаются в тазовую область.
Эмбрион 16 недель – 19 недель
За эти три недели плод заметно прибавит в показателях и будет составлять 22 см в росте, 240 гр. в весе. За этот период все тело покроет первородная смазка, железы начинают вырабатывать гормоны, скелет становится намного крепче.
Нижняя часть плода начинает расти быстрее верхней, то есть выравниваются пропорции. Формируются половые клетки у девочек. Эта неделя может сопровождаться первыми шевелениями плода.
Поначалу они не будут активными, не стоит волноваться, если не чувствуете малыша постоянно.
Эмбрион 20 недель – 30 недель
В этот период ребенок может реагировать на внешние раздражители. Если мама испытывает волнение или нервозность, плод усиленно толкается. Такие воздействия порой могут быть крайне болезненными.
Вес к концу периода может составлять до полутора килограмма, а рост до 40 см. В организме формируются жировые ткани, нервные связи, иммунитет. На пальцах появляются отпечатки, головной мозг активно развивается.
Лёгкие при преждевременных родах могут нормально функционировать.
30 недель – 38 недель
Пропадет практически полностью пушок на теле, малыш переворачивается вниз головой, как бы готовясь к родам. Легкие вырабатывают сурфактант для дыхания. К моменту рождения вес будет составлять 3-3.5 кг, а рост 50 см в среднем. Роды уже совсем близко. Акушерская 40 неделя родов будет соответствовать 38-й внутриутробного развития.
Выносить и родить ребенка для матери – нелегкое испытание, сопровождаемое многочисленными стрессами и проблемами со здоровьем. И в этом случае важно своевременное обращение к врачу, постоянные консультации, правильное питание, минимум физических нагрузок, отсутствие стрессовых ситуаций и многое другое. Важно, чтобы в это время будущую маму окружала забота и уход.
После рождения проблемы тоже будут. Но радость материнства сполна окупит все пережитое, а процесс воспитания и формирования личности в будущем станет интересным опытом и важным моментом в жизни каждого члена семьи.
Обращаясь в клинику, вы получаете важные консультации, при этом уменьшается риск появления проблем при рождении.
Пренатальная диагностика патологии плода | Клиника Семейный доктор
Рождение здорового ребенка – естественное желание каждой беременной женщины. Но, к сожалению, надежды на счастливое материнство не всегда оправдываются. Около 5% новорожденных имеют различные врожденные заболевания. Скрининг в 1 и во 2 триместрах беременности позволяет определить, насколько велик риск врожденной патологии у будущего ребенка.
В настоящее время существуют достаточно эффективные методы пренатальной (дородовой) диагностики многих заболеваний плода, которые можно выявить с 11 недели беременности. Своевременное проведение скрининговых обследований дает возможность определить большой спектр патологии плода и увидеть ультразвуковые признаки хромосомных аномалий.
Что такое ранний пренатальный скрининг и когда он проводится
Скрининг (от англ. “просеивание”) – это совокупность исследований, позволяющих определить группы беременных, у которых существует риск рождения ребенка с хромосомными аномалиями и врожденными пороками.
Но ранний скрининг – это только начальный, предварительный этап обследования, после которого женщинам, с выявленным риском врожденных аномалий, рекомендуется более детальное диагностическое обследование, которое точно подтвердит или исключит наличие патологии.
Данный комплекс диагностики проводится беременным на сроке 11–13 недель +6 дней (когда копчико-теменной размер плода составляет от 45 до 84 мм).
Самым оптимальным временем для проведения скрининга считается возраст от 12 до 13 недели, так как при таком обследовании оцениваются как признаки хромосомной патологии у плода, так и анатомические структуры будущего ребенка, а на сроке в 11 недель – 11 недель +4 дня сделать это очень сложно.
Что включает в себя ранний пренатальный скрининг
В комплексное обследование входят:
- УЗИ плода на наличие маркеров (признаков) хромосомной патологии и врожденных пороков развития;
- определение уровня биохимических маркеров хромосомных аномалий в крови беременной женщины: бета-ХГЧ и РАРР-А. Исследование проходит на специальном высокотехнологичном оборудовании Cobas e, Roshe, разрешенном для расчета риска хромосомных синдромов в программе Astraia (FMF);
- допплерометрия маточных артерий;
- цервикометрия – измерение длины шейки матки;
- сбор анамнеза (возраст, рост, вес, количество беременностей и родов, курение, сахарный диабет, артериальная гипертензия и др.);
- измерение артериального давления на обеих руках.
Полученные данные: анамнез, УЗИ и биохимические маркеры помещают в специально разработанную программу Astraia, которая рассчитывает риск рождения ребенка с врожденными аномалиями. Комбинация данных исследований увеличивает эффективность выявления плодов с синдромом Дауна и другими хромосомными заболеваниями.
Что такое программа Astraia
Astraia – это профессиональная программа, вычисляющая вероятность хромосомных аномалий у плода.
Программа была разработана Фондом Медицины Плода (Fetal Medicine Foundation – FMF) в Лондоне и успешно апробирована на огромном клиническом материале во многих странах мира.
Она постоянно совершенствуется под руководством ведущего специалиста в области пренатальной диагностики профессора Кипроса Николаидеса, в соответствии с последними мировыми достижениями в области медицины плода.
Специалист, проводящий ранний пренатальный скрининг, должен иметь международный сертификат FMF, дающий право на выполнение данной диагностики и работу с программой Astraia. Сертификат подтверждается ежегодно после статистического аудита проделанной за год работы и сдачи сертификационного экзамена. Таким образом обеспечивается высокая диагностическая точность полученных рисков.
Проведение раннего пренатального скрининга с помощью данной программы регламентировано приказом Министерства Здравоохранения РФ от 1 ноября 2012 г. № 572н “Об утверждении порядка оказания медицинской помощи по профилю “акушерство-гинекология” (за исключением использования вспомогательных репродуктивных технологий)”.
Ранний пренатальный скрининг позволяет вычислить следующие риски:
- синдром Дауна (трисомия 21) у плода;
- синдром Эдварда (трисомия 18) у плода;
- синдром Патау (трисомия 13) у плода;
- опасность развития ранней (до 34 недель) и поздней (после 37 недель) преэклампсии (гестоза) у самой беременной.
Что оценивается при УЗИ в 1 триместре
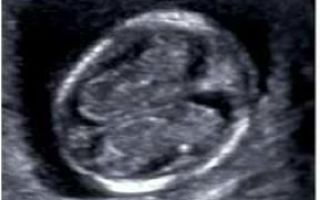
1. Копчико-теменной размер (КТР) плода
Этот показатель точно определяет срок гестации (беременности), особенно в случае, если женщина не помнит 1-й день последней менструации, либо если менструальный цикл у нее не регулярный. В заключении срок беременности выставляется по КТР плода, а не по дате последней менструации.
Правильное измерение КТР плода
2. Маркеры хромосомной патологии:
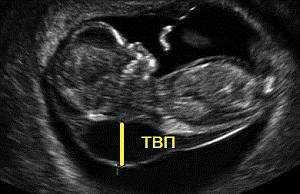
– толщина воротникового пространства (ТВП) – является основным признаком хромосомной патологии у плода. Патологической величиной считается увеличение ТВП больше 95-й процентили для каждого срока гестации. Каждое увеличение ТВП повышает риск существования хромосомной аномалии у плода.
ТВП в норме ТВР при патологии
Важно понимать, что увеличение ТВП – это признак (маркер), но не точная диагностика хромосомных аномалий у плода. Определить наличие синдрома Дауна и других заболеваний у будущего ребенка позволяет только инвазивная диагностика с последующим генетическим анализом.
– носовая кость. У плодов с синдромом Дауна носовая кость может отсутствовать, либо быть уменьшенной (гипоплазированной). Очень редко такое может встречаться и у совершенно здоровых детей. Точный диагноз устанавливается только при помощи генетического анализа.
Нормальная носовая кость Отсутствие носовой кости
– кровоток в венозном протоке – это маленький сосуд в печени плода. При обратном (ретроградном) токе крови в данном сосуде можно предположить, что у плода хромосомный синдром, либо врожденный порок сердца.
Нормальный кровоток в венозном протоке
Но важно правильно получить этот кровоток и дать ему оценку. Для этого требуются определенные навыки и квалификация врача, которые подтверждаются ежегодной сертификацией FMF.
– кровоток через трикуспидальный клапан в сердце плода. Здесь ретроградный (обратный) кровоток тоже указывает на хромосомную патологию, либо может проявляться при врожденных пороках сердца.
3. Анатомические структуры плода и исключение крупных врожденных пороков
Ручка плода Мозг плода в виде “бабочки” в норме
4. Длина шейки матки
5. Стенки матки и придатков (яичников)
6. Кровоток в маточных артериях
УЗИ может проводиться как трансабдоминально, так и трансвагинально.
Что делать при высоком риске хромосомной патологии у плода
Если комплекс раннего пренатального обследования указывает на высокий риск врожденной патологии у плода, Вам будет рекомендована консультация генетика с последующей инвазивной диагностикой (биопсия ворсин хориона на сроке до 14 недель или амниоцентез, проводимый после 16 недель) и генетическим анализом. Именно генетический анализ точно определяет хромосомные заболевания и врожденные патологии у плода.
Что представляет собой скрининг во втором триместре беременности
Согласно приказу № 572н от 1.11.2012 г., второй скрининг состоит из ультразвукового исследования плода на сроке 18-21 неделя беременности. В этом возрасте кровь на биохимические маркеры уже не сдается.
Плод имеет массу около 300-500 грамм и длину 20-25 см, и УЗИ позволяет детально проанализировать все анатомические структуры плода и выявить большинство пороков развития.
Тогда же оценивается количество околоплодных вод, расположение и структура плаценты, длина шейки матки и др.
После проведения УЗИ на данных сроках беременности большинство вопросов пренатальной диагностики считаются закрытыми.
Надеемся, что эта информация поможет Вам лучше понять важность и необходимость скрининга в первом и втором триместрах беременности. В нашей клинике у Вас есть уникальная возможность пройти качественное обследование и получить максимально объективные данные о состоянии Вашего плода.
Запишитесь на пренатальный скрининг в клинику “Семейный доктор” по телефону в Москве +7 (495) 775 75 66, через форму онлайн записи или в регистратуре.
Определение синдрома Дауна на УЗИ во время беременности
Отличная клиника с грамотными специалистами, пожалуй, одна из лучших лабораторий в Москве. Очень грамотный врач Баймурадова С.М.. Уже 6 лет мучаюсь и не понимаю, в чем проблема. Благодаря Баймурадовой С.М. появилась надежда зачать, выносить и родить ребенка. Спасибо огромное Седе Майрабековне. Также хочу выразить благодарность администраторам клиники, всегда помогут, подскажут и запишут в нужное время, очень отзывчивые и приятные люди. с таким отношением к пациентам (отзывчивость, доброта и понимание) всегда буду рекомендовать данную клинику всем знакомым и друзьям. Большое спасибо всей команде данной клиники.
Агасова А.З.
21.10.2019
Обратилась к Баймурадовой С.М. как к врачу-гемостазиологу. По результатам анализов было назначено соответствующее лечение. Седа Майрабековна показала себя как грамотный, располагающий к себе врач. Краткие, непродолжительные приемы по времени очень информативны, объяснения врача доступны. Как человек врач очень внимательная, отзывчивая и тактичная.
Животкова Д.А.
20.10.2019
Обследуемся уже 6 месяцев. Очень довольны! Врачи квалифицированные и доброжелательные. За все время не было никаких задержек на приеме, на УЗИ и при сдаче анализов. Анализы делаются очень быстро, что llz нас было очень важно.
Отдельное спасибо врачу Сенчиной Марине Викторовне. Под ее присмотром и контролем мы спокойны за нашего малыша. Также очень помогла возможность оказания консультации по телефону. Однажды нам это очень сильно помогло.
Обязательно рекомендуем вашу клинику родным и друзьям.
Зверевы
19.10.2019
Посещаю клинику Гомеостаза с 2016 г. Наблюдаюсь у гематолога Баймурадовой С.М.. Очень здорово, что у врача много приемных дней, нет проблем с записью. Также есть в клинике своя лаборатория, где можно сдать все необходимые анализы и получить результаты на почту в короткие сроки.
Недавно ввели систему скидок, жалко, что распространяется только на анализы, очень хотелось бы и скидку на приемы, хотя цена не самая высокая, средняя по Москве, но со скидкой будет приятно 🙂 Очень люблю доктора УЗИ Храмченко, всегда внимательна, обходительна и профессиональна.
Трубинина Н.В.
18.10.2019
Выражаю большую благодарность Татьяне Николаевне Чабан за чуткий, внимательный и профессиональный подход. Очень внимательная и отзывчивая. Клиника гомеостаза — это маленький дом больших профессионалов.
Ненапова С.В.
Неинвазивный пренатальный тест – НИПТ
Что такое НИПТ и почему об этом исследовании столько говорят в последнее время? Какие преимущества у данных тестов? Кому они показаны и существуют ли ограничения? Сегодня мы найдём ответы на эти и другие актуальные вопросы.
Рождение здорового ребёнка – первостепенная цель любой женщины. Есть генетические нарушения, несовместимые с жизнью и/или приносящие страдание и ребёнку, и родителям. Выявление генетической патологии на раннем сроке беременности очень важно.
Для этих целей в лабораторной практике давно используются неинвазивные биохимические скрининги (PRISCA, ASTRAIA), которые по результатам анализа крови и данных УЗИ позволяют рассчитать риск генетической аномалии.
Это доступные биохимические тесты, их обязательно делают женщинам, стоящим на учёте в женской консультации.
Результат такого теста представляет собой расчётную цифру, показывающую риск рождения ребёнка с генетической патологией у женщины определённого возраста с такими показателями гормонов и данными УЗИ. Если этот расчётный риск получается высоким, то женщину направляют на инвазивное исследование – амниоцентез.
Биохимические скрининговые программы не обладают высокой точностью, они основаны на cовокупности данных статистики, уровня гормонов и размеров плода по УЗИ. Амниоцентез – самый точный метод, но он инвазивный (нужно сделать прокол плодного пузыря, чтобы получить для исследования клетки, принадлежащие плоду) и угрожает развитием осложнений и прерыванием беременности.
Медицинская наука не прекращала поиски новых тестов для скрининга, которые были бы более точны и не зависели от расчётных показателей.
В качестве скрининговых тестов в последнее время хорошо себя зарекомендовали НИПТ (неинвазивные пренатальные тесты) как надёжные, удобные и не мешающие нормальному протеканию беременности.
Точность метода достигает 99,9%, так как исследуется генетический материал плода (его ДНК) в венозной крови будущей матери.
Как это возможно? Учёные выяснили, что начиная примерно с 10 недели беременности в крови женщины свободно циркулирует ДНК плода. Благодаря современным технологиям врачи научились выделять её и исследовать, выявляя самые распространенные изменения хромосом.
Таким образом, почти каждая женщина может сдать венозную кровь, дождавшись срока 10 недель беременности, и определить генетическое здоровье будущего малыша.
В каких случаях исследование с применением НИПТ будет наиболее полезно?
- Если по результатам биохимического скрининга (тесты PRISCA или ASTRAIA) выявлен высокий риск хромосомной патологии
- У беременных в возрасте старше 35 лет. В этом возрасте все методы, основанные на расчётных статистических данных, дают высокий риск генетической патологии, так как программа учитывает статистический возрастной риск.
- Если были выявлены генетические нарушения у плода при предыдущих беременностях
- Если женщина хочет сделать исследование именно этим методом. Надо помнить, что стандартный биохимический скрининг можно пройти бесплатно, за счет ОМС в женской консультации. НИПТ – достаточно дорогое исследование, которое можно сделать только за плату в коммерческих лабораториях.
В спектре лаборатории KDL представлено несколько комплексов НИПТ. Они отличаются объёмом исследования, показаниями и ограничениями. Важно чтобы понять, какой тест подходит именно Вам.
В каких случаях выполнение НИПТ невозможно?
- Если срок беременности менее 10 недель
- Количество плодов более 2
- Имеются признаки замершей одноплодной беременности
- Производилась трансплантация органов, тканей, в том числе костного мозга, до беременности
- При наличии онкологических заболеваний
Итак, выполнение неинвазивных пренатальных тестов возможно при одноплодной и двуплодной беременности. Если беременность одноплодная естественная или наступила после ЭКО с использованием собственной яйцеклетки, то доступны все исследования НИПТ. В остальных случаях существуют ограничения.
В чем отличия разных тестов линейки НИПТ?
НИПС Т21 (Геномед)- диагностика только синдрома Дауна. В исследовании выявляется дополнительная 21 хромосома, если она есть у плода. Синдром Дауна считается одной из самых частых хромосомных аномалий и его частота растёт с увеличением возраста женщины.
Выполняется при беременности вследствие естественного зачатия, при ЭКО с собственной яйцеклеткой или при использовании донорской яйцеклетки; при беременности одним плодом и двойней, а также при суррогатном материнстве и если произошла редукция одного эмбриона в двойне.
НИПС 5 – ДНК тест на 5 синдромов (Геномед) – неинвазивный тест на 5 синдромов, можно определить аномалии 13, 18, 21 и в большинстве исследований выявить аномалии половых хромосом X и Y.
- Синдром Дауна (21 хромосома)
- синдромы Эдвардса и Патау (дополнительная 18 и 13 хромосомы соответственно)
- синдром Клайнфельтера (дополнительная Х хромосома)- возможен у мальчиков
- синдром Тернера (недостающая Х хромосома) – наблюдается только у девочек
НИПС 5 универсальный, его выполнение возможно как при одноплодной естественной беременности, так и при беременности двойней, при носительстве донорской яйцеклетки, суррогатным матерям и в том случае, когда один плод в двойне редуцирован.
3 тестовые базовые панели:
- НИПТ Panorama, базовая панель (Natera) – кроме одноплодной естественной беременности, выполнение возможно при беременности двойней, если развиваются оба эмбриона; носительницам донорской яйцеклетки и при суррогатном материнстве. Тест различает зиготность двойни (монозиготная или дизиготная). Тест считается выполненным, если проведено исследование 13,18,21 хромосом.
- НИПТ Harmony, базовая панель (Roche) – также доступен при одноплодной и двуплодной беременности, есть определение зиготности двойни, при ЭКО с использованием донорской яйцеклетки и в случае суррогатного материнства.
- НИПТ Panorama, базовая панель (Геномед) – отличается от других базовых панелей тем, что используется только при одноплодной естественной беременности или ЭКО с собственной яйцеклеткой.
Базовые панели позволяют выявить хромосомные аномалии 13,18, 21, Х и Y хромосом плода, а также триплоидии.
- Триплоидия (дополнительный набор хромосом) – приводит к выраженным множественным дефектам, несовместимым с жизнью
- Синдром Якобса (выявляется дополнительная Y хромосома) – только у мужчин, развивается бесплодие
- Синдром ХХХ (дополнительная Х хромосома)
НИПС (Геномед) – включает определение вышеперечисленных синдромов (скрининг 13, 18, 21, Х, Y хромосом плода) и определение носительства у матери частых мутаций, которые могут привести к наследственным болезням, если ребенок унаследует два дефектных рецессивных гена от обоих родителей или один доминантный ген. Данные мутации выявляются в крови без выделения ДНК плода, т.е. оценивается не хромосомная мутация плода, а наличие аномальных вариантов генов у матери.
Генетические заболевания, связанные в тестируемыми в этом исследовании вариантами генов:
- Муковисцидоз – тяжелое поражение органов дыхания и поджелудочной железы
- Гемохроматоз – нарушение обмена железа, когда избыток железа откладывается в органах и тканях
- Фенилкетонурия – нарушение обмена аминокислот, проявляется нарушением работы гипофиза, щитовидной железы и надпочечников и психическими расстройствами
- Галактоземия – нарушение углеводного обмена, когда не усваивается молоко и развивается цирроз печени и поражения нервной системы
- Нейросенсорная тугоухость – развивается с вероятностью 50%, если у одного из родителей есть доминантный ген
НИПС уникален не только клинической значимостью, но и доступностью. Одноплодная беременность, беременность двойней (с определением зиготности), в том числе при редукции одного из эмбрионов в двойне.
При ЭКО с донорской яйцеклеткой и суррогатном материнстве этот тест нецелесообразен, так как определять мутации, связанные с генетическими заболеваниями нужно по крови той женщины, чья яйцеклетка дала начало эмбриону.
Следующие 2 панели включают микроделеционные синдромы:
Микроделеции – это поломки сегмента хромосом, которые являются менее распространенными, но не менее опасными, и их невозможно заподозрить на УЗИ.
- Синдром Ди-Джорджи – врожденный иммунодефицит, пороки сердца и деформации лица.
- Синдром делеции 1p36 – выраженная умственная отсталость вследствие дефектов развития головного мозга.
- Синдром кошачьего крика – выраженные нарушения интеллекта, зрительные расстройства и патология гортани.
- Синдром Ангельмана – известен как «синдром Петрушки», проявляется приступами, хаотичными движениями, частым смехом без причины
- Синдром Прадера-Вилли – по признакам напоминает синдром Дауна
НИПТ Panorama, расширенная панель (Natera) – исследуются и стандартные аномалии хромосом (13,18,21, Х, Y, триплоидии) и микроделеционные синдромы. Если у Вас беременность одноплодная естественная или в результате ЭКО с собственной яйцеклеткой, то выполнение данных панелей возможно.
При наличии двух плодов, ЭКО с донорской яйцеклеткой и суррогатном материнстве определить сегментарные нарушения технически невозможно.
НИПТ Panorama – ДНК тест на 18 синдромов (Геномед) – самое объемное из всех исследований.
В состав входит определение патологии 13,18, 21 и половых хромосом (Х и Y), микроделеционные синдромы и носительство генов наследственных заболеваний у матери (такая же панель генетических заболеваний, как в исследовании НИПС (Геномед) 26.2.А7). Выполняется этот тест только при естественной одноплодной беременности и ЭКО с использованием собственной яйцеклетки.
- Можно ли определить пол плода и в каких случаях?
- Да, по желанию женщины любой НИПТ определяет пол плода и это доступно как при одноплодной, так и при двуплодной беременности.
- Обращаем Ваше внимание, что получение результатов, указывающих на риски развития патологических синдромов, требует консультации генетика и дополнительной инвазивной диагностики.
Развитие плода по неделям в 1 триместре беременности, изменения в организме женщины
После зачатия ребенка происходят глобальные физиологические изменения в организме женщины. Большие перемены наблюдаются в работе эндокринной системы.
Подавляется выработка гормонов передней доли гипофиза, которые отвечают за формирование и развитие фолликула в яичнике.
Формируется желтое тело — гормонопродуцирующая железа, выполняющая ключевую роль в сохранении беременности на ранних сроках.
Временная железа образуется в правом или левом яичнике после овуляции и продуцирует прогестерон. Функции прогестерона:
- предотвращает выход новых яйцеклеток и развитие менструального кровотечения;
- стимулирует рост эндометрия, подготавливает слизистую оболочку матки к закреплению плодного яйца,
- обеспечивает имплантацию зародыша и его дальнейшее нормальное развитие;
- способствует образованию слизистой пробки в шейке матки, которая необходима для защиты эмбриона от инфекций;
- снижает тонус мышечного слоя матки, предотвращая его сокращение и выкидыш.
У небеременных женщин желтое тело рассасывается за две недели до менструации. В период вынашивания ребенка оно существует до 10-12 недель гестации, после чего временная железа перестает существовать и ее функции выполняет плацента.
Функционирование желтого тела обеспечивает гормон ХГЧ, который начинает вырабатываться тканью хориона на 6-8 день после слияния мужской и женской гамет. ХГЧ усиливает синтез половых гормонов и кортикостероидов, производимых в коре надпочечников.
Важным гормоном в период вынашивания ребенка является пролактин, который вырабатывается гипофизом. Начиная с 8 недели беременности, выработка пролактина возрастает. Это необходимо для подготовки молочных желез к грудному вскармливанию, а также для нормального формирования легочной ткани эмбриона.
На начальных сроках беременности изменяется работа щитовидной железы. Орган увеличивается в размерах и начинает синтезировать больше гормонов, которые важны для развития эмбриона.
Иммунная система
В период вынашивания ребенка даже у абсолютно здоровой женщины снижаются защитные силы организма. Это связано с изменением гормонального фона и адаптацией организма к новым условиям.
Повышается вероятность острых воспалительных процессов и обострения хронических заболеваний. Могут обостряться патологии дыхательной, пищеварительной, мочеполовой системы. Часто ситуация осложняется тем, что многие медикаменты профилактического и лечебного действия при беременности противопоказаны.
Что может сделать беременная для укрепления иммунитета?
- Составить полезное меню. Свежие овощи и фрукты, кисломолочные продукты, рыба, орехи, зеленый чай — все это укрепляет иммунитет.
- Вести активный образ жизни и следить за массой тела. Избыточный вес и отсутствие активности снижают защитные силы организма.
- Избегать стрессов. Эмоциональные переживания угнетают работу иммунной системы.
Кроме этого, во время беременности важно вовремя лечить любые воспалительные процессы. Все системы организма взаимосвязаны. Например, обычная простуда может стать причиной острого пиелонефрита или другого серьезного заболевания.
Психоэмоциональные изменения
Практически все женщины во время беременности подвержены резким эмоциональным перепадам, ведь изменение гормонального фона влияет на работу центральной нервной системы. Психоэмоциональное состояние беременной часто ухудшается во время токсикоза. В связи с этим у беременной могут возникать:
- плаксивость;
- раздражительность;
- головокружение;
- сонливость.
Как правило, такие проявления характерны только для ранних сроков беременности. С эмоциональным напряжением в первом триместре помогут справиться полноценный сон, умеренные физические нагрузки, приятные дела и хобби.
В рамках консультации вы сможете озвучить свою проблему, врач уточнит ситуацию, расшифрует анализы, ответит на ваши вопросы и даст необходимые рекомендации.
Развитие плода по неделям в первом триместре
Зачатие ребенка происходит в период овуляции, после оплодотворения яйцеклетки сперматозоидом. Как правило, овуляция совпадает с 10-16 днем менструального цикла.
Внутриутробное развитие человека делится на два этапа: эмбриональный и фетальный. Первый этап — период от момента оплодотворения яйцеклетки до десятой недели беременности.
Во время эмбрионального этапа происходят важные процессы: дробление и имплантация эмбриона в полость матки, образование нервной пластинки (зачатка центральной нервной системы) и ее замыкание в нервную трубку, формирование органов и плаценты.
Стоит различать эмбриональный и акушерский сроки беременности. Первый считается от момента зачатия, второй — от начала последней менструации. Как правило, разница между этими сроками составляет две недели.
Получается, что формирование и онтогенез эмбриона начинается только на третьей неделе беременности акушерского срока. Рассмотрим подробнее, как происходит развитие плода по неделям во время первого триместра.
3 неделя гестации
После проникновения сперматозоида в яйцеклетку образуется зигота — диплоидная клетка, обладающая набором хромосом, равноценно полученных от женской и мужской гамет. Продолжительность образования диплоидной клетки составляет 25-30 часов.
Начинается деления зиготы и ее продвижение к матке. В начале деления зигота распадается на 2-4 бластомера (клетки округлой формы, образующие зародыш). С каждым днем число бластомеров увеличивается.
На четвертый день после зачатия зигота состоит из 12-14 бластомеров. Плотность эмбриональных клеток растет, и они тесно связываются между собой. Зародыш попадает в полость матки.
Образуется бластоциста (ранняя стадия развития эмбриона), которая имплантируется в эндометрий матки. Во время имплантации у беременной могут возникать сокращения матки и появляться кровянистые выделения, которые нередко принимают за менструацию. Однако, в отличие от месячных, кровотечение при имплантации невыраженное и кратковременное.
4 неделя
Имплантация ускоряет процесс развития эмбриобласта (внутренних клеток эмбриона), в результате чего формируются внезародышевые органы:
- хорион — оболочка, которая выполняет выделительную, дыхательную и защитную функции. После имплантации эмбриона на его поверхности начинают появляться первые ворсинки хориона. В дальнейшем часть клеток хориона разрушает стенку матки и участвует в формировании плаценты;
- амнион — водная оболочка, которая обеспечивает плоду оптимальные условия развития и защищает его от механических воздействий. Жидкость амниона состоит из белков, сахаров, минеральных солей и других веществ;
- желточный мешок, который выполняет кроветворную функцию. Сначала его размеры превышают размеры эмбриона. После 12 недели гестации этот временный орган уменьшается в размерах и полностью исчезает.
Происходит формирование первичной кишки. Из ее отделов в дальнейшем будут развиваться органы пищеварительной системы. На четвертой неделе гестации происходит закладка печени и поджелудочной железы.
После имплантации эмбриона в полость матки на месте крепления зародыша образуются зачатки плаценты. Процесс ее формирования завершится к 16 неделе гестации. Плацента обеспечивает плод необходимым кислородом, питательными веществами, защищает от инфекций, выводит продукты метаболизма.
К концу четвертой недели гестации женщина замечает, что ожидаемая менструация не наступает. В этот период могут возникать перепады настроения, быстрая утомляемость, повышенная чувствительность молочных желез.
5 неделя
К пятой неделе появляется нервная трубка — основа спинного и головного мозга. Из выпуклости в центральной части плода формируется сердце. В этот же период начинает образовываться гемоглобин, поэтому возрастает скорость потребления зародышем железа.
Начинает формироваться пуповина, которая станет связующим звеном между эмбрионом и плацентой. По мере роста плода увеличивается в размерах и пуповина.
В этот период у женщины могут появиться первые признаки токсикоза: тошнота, рвота, непереносимость некоторых продуктов и запахов.
6 неделя
У зародыша начинает биться сердце, закладывается вилочковая железа, которая отвечает за иммунитет. Формируются:
- зачатки рук и ног;
- полушария головного мозга;
- глазные впадины и слуховые проходы;
- органы выделительной системы.
Активно растут сосуды, устанавливается циркуляция крови.
7 неделя
Развиваются нервные волокна, пищевод, желудок, глотка. У зародыша появляются подобия кистей рук, первичные половые клетки. Поджелудочная железа начинает вырабатывать инсулин. Дыхательная система представлена пока только трахеей.
У женщины могут усиливаться признаки токсикоза, поэтому важно соблюдать обильный питьевой режим.
8 неделя
Этот период характеризуется формированием у эмбриона черт лица, а также развитием нижних и верхних конечностей. В глазах образуется сетчатка, верхние конечности способны сгибаться в локтях, и нижние — в коленях.
Половые органы приобретают характерный вид, но этого еще недостаточно для определения пола будущего ребенка.
9 неделя
В сердце появляются левые и правые предсердия и желудочки. Развиваются крупные кровеносные сосуды, эндокринные железы. Плацента начинает вырабатывать гормоны. Пальцы на нижних и верхних конечностях полностью сформированы.
10 неделя
Если в генотипе зародыша есть ген, который инициирует развитие мужского организма, то на десятой неделе гестации происходит активное развитие яичек, и они начинают вырабатывать гормон тестостерон.
В это же время у плода развивается зрительный нерв, в почках начинает образовываться моча. Повышается прочность костной ткани. Между брюшной и грудной полостями формируется диафрагма.
11 неделя
С 11 недели начинается фетальный период внутриутробного развития. Самочувствие большинства беременных стабилизируется: исчезает симптоматика токсикоза, раздражительность, быстрая утомляемость.
У плода сформированы важнейшие органы, лицо, полушария головного мозга. Происходит развитие мышечной ткани. Плод начинает совершать движения, но женщина их пока не чувствует.
12 неделя
Образуются вкусовые рецепторы языка. Активно развивается мозжечок — отдел мозга, который отвечает за выполнение целенаправленных движений, их скорость и сохранение тонуса мышц. Появляются зачатки ногтей и зубов.
Вилочковая железа представляет собой полноценный орган, в котором происходит дифференцировка Т-лимфоцитов. Пропорции тела у плода еще неправильные: голова большая, руки длинные, а ноги короткие и согнутые в коленях.
Кишечник увеличивается и начинает складываться в петли. В крови появляются лейкоциты, которые защищают организм от внешних и внутренних патогенных агентов.
Продолжается формирование половых желез. К концу 12-13 недели беременности становится возможным определить пол плода.
Заключение
Итак, во время 1 триместра беременности в организме женщины и будущего ребенка происходят серьезные изменения. Однако течение беременности и нормальное развитие эмбриона во многом зависят от поведения женщины.
Для того, чтобы беременность протекала без осложнений, важно вовремя проходить необходимое обследование, правильно питаться, вести активный образ жизни и избегать стрессов.